התערבויות טיפוליות לילדים עם שיתוק מוחין
מאמר השקפה/ Point of view
פיזיותרפיה מקדמת לילדים עם שיתוק מוחין והצורך בהכוונת ההורה לניהול השגת איכות חיים מיטבית לילדו ולמשפחתו
תקציר
תחום הפיזיותרפיה לילדים מציג מספר לא קטן של התערבויות טיפוליות, שרמת העדויות לגבי רובן נמוך עד נמוך מאוד. כשמאמר מערכת בנושא שיתוק מוחין משתמש בכותרת שלו בתיאור "המלך הוא עירום", סביר להניח, שבעצם התובנה לכך התחילה תזוזה חיובית בתחום המחקרים, הנוגעים לשיקום לילדים עם שיתוק מוחין. מובאת פה אמירה ברורה לגבי הצורך והידיעה, שניתן ורצוי לייצר מחקרים טובים יותר, והצגה, שאם היסודות עליהם אנו נשענים מעורערים, עלינו להשתפר [1].
במאמר זה תינתן סקירה על ההתערבויות הטיפוליות השונות מעולם הפיזיותרפיה לילדים עם שיתוק מוחין וסקירה על העדויות המחקריות ורמת הביסוס שלהן. כמו כן, יובהר, מדוע קיים צורך מהותי והכרחי בחשיבה שיקומית וטיפולית ברורה, שתכוון להתאמה ספציפית למטופל ולמשפחתו. מדוע המודל, שבסיסו הדרכה מכוונת של ההורה בכל שלבי הטיפול, יביא למיקסום יעיל ונכון של האפשרויות להשגת איכות חיים למשפחה ולילד עם שיתוק מוחין.
מבוא
האם ניתן לדמות מודל שיקום וקידום לילדים עם שיתוק מוחין לבניית בניין? האם ניתן להתייחס לתחום שיקום הילדים כאל קופסה שחורה, שנדרש להבין מה יש בתוכה?
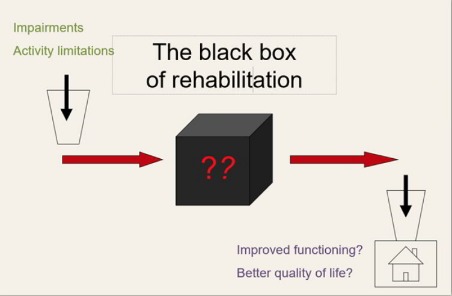
בהסתכלות במבט רחב על הטיפול בילדים עם מורכבויות התפתחותיות בכלל, ושיתוק מוחין בפרט, ניתן להגיע למסקנות מרחיקות לכת, הקשורות למהות הטיפול הפיזיותרפי. כמו בבניין, לפני שמתחילים בבניית התשתית שלו, קיים צורך באיסוף נתונים, בביצוע חישובים ובשרטוט תרשימים.
אותה הבנייה תתמקד ביסודות הטיפול, ולשם כך נדרש איסוף של נתונים מהותיים להצלחת הטיפול. נתונים מהותיים הם אלו, שיש להם פוטנציאל להוביל לשינוי משמעותי ביכולות המוטוריות והפונקציונליות, ועליהם להיות איכותיים. כשמדובר בבניין, נזדקק לבניית יסודות מתאימים לצורך בניית מספר הקומות, הנדרשות לפי התוכנית. כפי שכל מבנה בנוי שונה מאחר, כך גם כל אדם שונה מרעהו, ובפרט אותו זה, שזקוק להתערבויות מקדמות, שיאפשרו לו תהליך טיפולי מקדם אופטימלי.
ילדים עם שיתוק מוחין
שיתוק מוחין היא אותה הלקות, שמאפיינת את מספר הילדים הגדול ביותר עם מגבלה מוטורית ופונקציונאלית. כשני ילדים מתוך אלף לידות מקבלים אבחנה של שיתוק מוחין. מאמרים עדכניים מביאים הסתכלות יותר רחבה על הלקות, שכוללת גם התייחסות למרכיב הגנטי כגורם [2].
לכן, סביר להניח, שהלקות הזאת תמשיך להופיע, ותשפיע על חייהם של משפחות רבות. שינוי הגדרות או סיווגי קבוצות בתוך הלקות, כנראה, לא ישנו את החשיבה ואת הטיפול בילדים אלו. ייתכן ונצטרך לפתח מודלים נוספים בנוסף ל- ICF, שיאפשרו אבחון, טיפול, מעקב ומחקר, שיתמכו בקבלת והבנת ההתערבות, הנדרשת לילד ולמשפחתו [3].
בלי להיכנס להגדרה הספציפית של שיתוק מוחין, חשוב לזכור, שמתלווה להגדרה פגיעה ביכולת לבסס מסלול התפתחות רגיל, והפגיעה הנוירו- התפתחותית תלווה את הילד ואת משפחתו לכל אורך חייהם.
לכן על ההתערבויות הטיפוליות לייצר מסגרת, שתביא לידי ביטוי את החוזקות האישיות השונות של כל ילד ומשפחתו [4]. בהבנה, שאבחנה של שיתוק מוחין לא מביאה איתה רק קושי מוטורי, ניתן להסתכל בצורה הוליסטית רחבה על אופן ההתייחסות והטיפול תוך ידיעה שכל מטופל הוא יחיד ומיוחד.
בבואנו להציע את אופן ההתערבות הנכון עלינו לשאול כמה שאלות:
- האם ישנה חשיבות למודל השיקומי, אליו אנו מתייחסים?
- מהי הדרך, בה נבחרות מטרות הטיפול, ומה נחשב הצלחה טיפולית?
- האם המחקרים מצליחים לתמוך בהתערבויות הטיפוליות, שנעשה בהן שימוש?
- דגשים והנחיות לטיפול - האם הם מאפשרים ומכוונים להשגת איכות חיים למטופל עצמו, בהווה ובעתיד?
על מנת לענות על שאלות אלו ואחרות ולאפשר מחשבה לוגית לגבי מהות השיקום והאפשור (שיקום לילדים) תחילה יבוצע תכנון מפורט, שיכיל את כל תוכניות הבנייה בבניין שלנו.
תכנון מהלך השיקום והפרדוקס השיקומי
כיצד נתכנן בתוכניות מפורטות את מהלך השיקום? בנקודה הזאת ניתקל בקושי. השיקום על כל מרכיביו הוא הבניין. אך, שלא כמו במקרה של בניין, בו התוצאה הרצויה ידועה, וניתן להכינה מתוך ידע קיים, המקרה של השיקום מורכב ומסובך יותר, ולמעשה ניתן לראות בו מעין קופסה שחורה.
אלו, העוסקים בשיקום של אנשים עם מוגבלויות אמורים לפתח את תוכניות הבסיס לבנייה איכותית של התערבויות מקדמות, שיתאימו לכל תחומי הטיפול בשיקום. בתרגום מעשי, הכוונה היא לפיתוח שלד ושיטה, שיאפשרו יצירת שפה אחידה לכלל התערבויות הטיפוליות.
כלומר, הקופסה השחורה והאטומה צריכה להפוך לקופסה שקופה [5].
טיפולי הפיזיותרפיה המקדמים/השיקומיים לילדים המאובחנים ולאלו, שעתידים לפתח הגבלה בתפקוד המוטורי, הם קרדינליים להתפתחות הכוללת. הפיזיותרפיה במהותה שייכת למודל הרפואי, אותו מודל, ששואף "לתקן" את האדם [6]. קיימת סתירה בין הרצון לתקן ובין ההסתכלות על הילד ומשפחתו והשאיפה לאיכות חיים מיטבית [7-8].
כיצד מיישבים פרדוקס זה? הבנת ההתפתחות המוטורית מלידה ושלל השפעותיה על שאר תחומי ההתפתחות היא המפתח. לא ניתן לנתק את ההתפתחות המוטורית הנורמלית מזאת האבנורמלית.
בפועל, בטיפולים בילדים עם שיתוק מוחין השדה הקליני מתייחס לאבחנה ולא ליכולות הקיימות והנדרשות כדי לבנות בסיס, שיאפשר המשך התקדמות מוטורית איכותית ופונקציונלית. כמו הבסיס ההכרחי והאיכותי לבניית בניין. רמת העדויות הנמוכה להתערבויות טיפוליות שונות מתחום הפיזיותרפיה [9], שנעשה בהן שימוש, מעלה את הצורך בהסתכלות מזווית נוספת והבנה מחוץ לקופסה.
התפתחות מוטורית- מהזווית של כוח הכבידה
התפתחות מוטורית מיטבית מאפשרת לאלו, שנולדו על כדור הארץ להתמודד עם כוח הכבידה (1=G) בדרך של תנועה במינימום אנרגיה. כוח הכבידה נשאר קבוע בכיוון ובעוצמה שלו, ואנחנו אלו, שמתאימים את עצמנו אליו. ישנם שני מרכיבים עיקריים, המובילים את מגוון יכולות ההתמודדות עם כוח הכבידה:
1. נשיאת משקל- שליטה והחזקת מנח 2. העברת משקל- ניהול תנועה וכוחות
הדיאלוג בין השניים מייצר אינסוף מצבים אקראיים, והוא זה, שנותן למערכת העצבים המרכזית וההיקפית אפשרות למקד וללמוד לכוון תנועה תוך כדי שליטה וויסות. אירוע תנועתי לא מכוון, שקודם לכן היה אקראי, בהדרגה הופך להיות מתוכנן.
חלק חשוב בהתפתחות הוא היכולת הן לנוע והן לשלוט על התנועה בו זמנית, ולהתאימה לנדרש תוך כדי ביצוע באיכות המיטבית לגוף. כלומר, נדרשת יכולת להשתמש במינון נכון המוביל לסינרגיה בפעילות מערכת השריר-שלד עם יכולת להתגבר על כוחות מחוץ לגוף, כמו כוח הכבידה וכוחות חיכוך למיניהם. זאת הסיבה לכך, שקיימת חשיבות בביסוס כל שלב בהתפתחות ובלמידה זאת של הגוף [10].
ילדים עם שיתוק מוחין, שלהם קושי תנועתי מעצם הלקות, חייבים לרכוש מרכיבי התנועה שיאפשרו פעילות סינרגטית אופטימלית כדי למזער את הפגיעה המשנית במערכת השלד- שריר, כתוצאה מהפעלה מאומצת ולא מותאמת.
ראוי לציין, שההתפתחות המוטורית היא רוחבית ואנכית, כלומר, ביסוס היכולות של הגוף, כשנמצא במגע עם השטח הנמוך (מזרון כדוגמה) הוא מהותי טרם יכולות התרוממות, בהן אחיזת הגוף בקרקע הולכת ויורדת בד בבד עם שטח המגע.
הלמידה על המזרון מאפשרת התחלת שליטה על תנועות הראש, שבהמשך יצטרפו לשליטה יכולות שאר הגב/ גוו והגפיים העליונות בצורה תלת ממדית (תנועת מרכז המסה סביב שלושת הצירים). רק לאחר ביסוס השלב הנמוך והתמוך הגוף ימשיך לחפש יכולות חדשות, שנבנות על אלו שהושגו, וכך יגיעו הגלגול, זחילת הגחון במישור הרוחבי, ובמישור האנכי תגיע יותר התרוממות.
בתחילה דרך הידיים, ודרך מרכז הגוו (שרירי הבטן) יצטרפו גם הרגליים. חשיבות נוספת ללמידה האנכית האיכותית היא פיתוח מובנה של יכולות שיווי משקל עם תגובות הגנה, בהתאם לסיטואציה.
כך עד לעמידה, להליכה, לריצה ולקפיצה.
ההתפתחות המוטורית על כל מרכיביה נמשכת עד גיל 12 במינימום, נתון שמאפשר לנו להבין את עומק המורכבות של יכולות ההתמודדות התנועתית והשליטה בה על פני כדור הארץ.
2 הפעולות הפונקציונליות המורכבות ביותר, ואותן אלו שהאדם משתמש בהן באחוז הגבוה ביותר של זמן הערות הן יכולת ישיבה עצמאית ללא תמיכה ויכולת עמידה עצמאית ללא תמיכה. שתי אלו דורשות עבודה מתמשכת ומתואמת של כל החלקים, הקשורים לשליטה על התנועה בהפעלת כל מערכת החושים [11-15].
הסיבה לכך, שאלו הן השתיים הנזכרות היא, שבפעולות אלה נדרשת שליטה הקשורה ליציבה ושיווי משקל לאורך זמן (כנגד כוח הכבידה) ללא שינוי משמעותי בבסיס התמיכה.לאחר סקירת הדרך והרציונל העומדים מאחורי ההתפתחות המוטורית, מגיעה ההבנה של חשיבות הקניית המרכיבים המוטוריים האיכותיים ככל האפשר, מתוך ידיעה ברורה, שהיא זאת, שתשפיע על היכולת התנועתית והפונקציונלית אצל כל אדם. ילדים בשלבי התפתחות, שמגלים קשיים בייצור יכולות תנועתיות תואמות גיל ייתרמו מאותו טיפול, שיאבחן את הקושי הגופני, ושידע לתת את המענה. השגת אבני הדרך ההתפתחותיות המוטוריות חשובה ומשפיעה על כל שאר תחומי ההתפתחות. פיזיותרפיה היא מקצוע הבריאות, שאמון על השגת התפתחות הכרחית זאת.
פיזיותרפיה מקדמת
פיזיותרפיה מקדמת, תפקידה לאפשר שליטה על הבסיס הנמוך ביותר (מזרון/משטח) לפני מעבר מלא במעלה הציר האנכי, כלומר הקטנת בסיס התמיכה של הגוף בהתמודדות שלו עם כוח הכבידה. באנלוגיה לבנייה, לקומה החדשה ניתן לעבור רק לאחר ביסוס הקומה הנוכחית, כך שהמחיר של מעבר מהיר מדי יבוא לידי ביטוי באופן יציבות המבנה, כלומר באופן היציבות של אותן היכולות הפונקציונאליות המקדמות.
לדוגמה, מעבר לטיפול ביכולות העמידה ללא קיום של יכולות ישיבה עצמאית. ילד, שלא מצליח לייצר איכויות תנועה מספקים, יצבור חסכים, שימנעו ממנו לפתח מגוון אפשרויות התמודדות עם מצבים תנועתיים שונים, שבהמשך יוביל לצמצום אפשרויות התקדמות [11,15]. בדיוק כמו בניין, שאזלו לו החומרים לבנייה, בנוסף להיותו מבנה די רעוע במצבו הנוכחי. כאן בדיוק מומחש הצורך בבחינת ההתערבויות הטיפוליות, אותן אלו, שחסרות לילדים עם שיתוק מוחין.
מהי אותה תיאוריה, שאמורה לעמוד מאחורי מגוון הטיפולים לילדים עם שיתוק מוחין? מה אמורה להכיל הקופסה השחורה?
דילמות בתחום הטיפול בילדים עם שיתוק מוחין – ישיבה, עמידה והליכה
לפני התשובה לשאלה ולאחר הנחת היסודות לכך, יוצגו שתי דילמות מהשדה הטיפולי: הראשונה קשורה בהשגת ישיבה עצמאית כתפישה וחשיבה טיפולית לכלל הילדים עם קשיים התפתחותיים.
מהמאה ה-21 אורח החיים הפך יותר מתמיד ליושבני. כלומר, זמן הישיבה היומי הולך ועולה, ואיתו עולה גם הסוגייה של פעילות גופנית לא מספקת ותופעות הלוואי הבריאותיות, שנלוות לאורח חיים כזה. מכאן ניתן להסיק, שהישיבה היא פעילות נדרשת וחשובה מאוד בחיינו [16]. לראייה התרשים הבא:
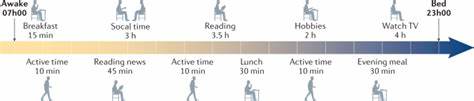
המסקנה הזאת אמורה להוביל אותנו לתובנה מעשית, שהקניית יכולת ישיבה עצמאית היא דבר בסיסי, שחשוב להוסיף לארגז היכולות המוטוריות/ פונקציונליות לטובת איכות חיים מיטבית. בפועל, על היכולת הזאת של ישיבה עצמאית יש נטייה שגויה לפסוח במצב, בו היא לא נרכשת במהירות.
במקרים רבים, כשמדובר על ילדים מעל גיל שנה, סיכוי גדול, שישיבה עצמאית כהישג לא תיחשב בעלת משמעות טיפולית, או הכרחית [17]. חשוב להבין, שבוויתור על הישיבה העצמאית כמטרה טיפולית והישג פונקציונלי עלולים הפיזיותרפיסטים לגרום להשלכות מרחיקות לכת על ההתפתחות המוטורית.
ללא ישיבה עצמאית הפגיעה באיכות החיים של הילד ומשפחתו תהיה גדולה. חובה על הפיזיותרפיה המקדמת לפתח כלים שיקומיים להקניית היכולת הזאת ועל הדרך לכוון את החשיבה השיקומית לחשיבה ממוקדת מטופל ואיכות החיים שלו [4,8,18].
הדילמה השנייה נסובה על הדגש הטיפולי העיקרי בשדה הקליני, נכון להיום, ההליכה. נשאלת השאלה: האם באופן מכוון ההליכה נחשבת להישג השיא בהתפתחות המוטורית, ונעשה ניסיון להשיג אותה בכל מחיר? גם כשברור לגמרי שאיננה פונקציונלית, ואין לאן להתקדם איתה, ואף יש בה פוטנציאל של נזק גופני [19]?
במודל של בניית הבניין עניין זה היה נחשב לכשל בתכנון, כי ייתכן שנגרם "פספוס" קליני, ובעצם הדגש ההתפתחותי, שאליו נדרשת הייתה תשומת הלב הוא בכלל העמידה העצמאית, ולא ההליכה.
כמו הישיבה העצמאית, כך גם העמידה העצמאית היא מרכיב התפתחותי ופונקציונלי ראשון במעלה. איכות החיים של אדם, שמסוגל לעמוד ללא תמיכה היא לאין ערוך טובה יותר מזאת של אדם, שחייב להישען ולהשתמש בעזרה בזמן עמידה.
מבחינה טיפולית וביו- מכאנית, יכולת של עמידה עצמאית תאפשר פיתוח של הליכה, גם אם תיתמך באביזר עזר. ובכל מקרה, לעולם אותו אדם לא יוכל להשיג תוצאות הליכה טובות ללא השגת היכולת של עמידה עצמאית, בדיוק כמו בבניין שנבנה עם יסודות רעועים.
השגת שיווי המשקל והשליטה עליו לצורך עמידה עצמאית ללא תמיכה הוא המרכיב הפונקציונלי הקשה ביותר להשגה בהתפתחות שלנו כבני אדם [20]. על היכולות האיכותיות תיבנה היכולת הכמותית (תוספת הקומות). תובנה זאת חשובה בבניית התערבויות מוטוריות מקדמות.
אם כן, קופסת השיקום נדרשת להכיל בתוכה תוכניות בסיס, שיתאימו לכל תחום בשיקום. הן צריכות להיות ברורות ובשפה אחידה כך, שכל איש מקצוע יוכל להשתמש במידע הרלוונטי לו.
התוכניות נדרשות להיות מבוססות מחקר מצד אחד, ומצד שני יהיו אותן אלו, שיכינו את הקרקע לעריכת מחקרים נוספים, שיעמיקו את העדויות אודות תוכניות ההתערבות, שנעשה בהן שימוש עבר. המלצות והנחיות מבוססות לטיפול יהיו פועל יוצא של תוכניות אלו.
השפה האחידה תאפשר ביצוע מחקרים עם מספר משתתפים גדול יותר מאלו, שמשתתפים במחקרים היום והשגת התוצאות תתקיים לפי איסוף נתונים מהימן ואמיתי. המחקרים יוכלו להיות כמותיים או איכותניים [21].
דיון
בשנים האחרונות יצאו לאור מאמרים הנוגעים להתערבויות טיפוליות וניסיון לייצר הנחיות טיפוליות מגובות מחקרית.
ההתערבויות הטיפוליות, שנחקרו מתחלקות לשתי קבוצות עיקריות: 1. אלה, השייכות לעולם הרפואי- פדיאטרי, נוירולוגי ואורטופדי, ששותפים לחשיבה שצריך לנסות "לתקן" 2. אלה, ששייכות לעולם של מקצועות הבריאות ופיזיותרפיה ביניהם, ונשענות בחשיבה שלהן על מודלים שונים של שיקום.
המאמר, בעיקרו, מתייחס לתחום הפיזיותרפיה לילדים עם שיתוק מוחין, כלומר, אין המדובר בסקירה של הקבוצה הראשונה, זו של ההתערבויות הניתוחיות השונות והתרופות הפרמקולוגיות, הניתנות, ושנעשה בהן שימוש נרחב. ראוי לציון מחקר אחד, שאסף נתונים לאורך 18 שנים עם ממצא של שלושה ניתוחים בממוצע לילד. יוצא מכך שישנם ילדים, שנותחו מעל שלושה ניתוחים בפרק הזמן הזה [22].
למרות ההבנה, ששיתוק מוחין היא לקות מוטורית בעיקרה, חלק זה הוא רק אחד מני רבים, שיהוו מכשול ושישפיעו על התפקוד היום יומי ועל איכות החיים, אבל הוא גם זה שישפיע במישרין או בעקיפין על חלק גדול מהם.
שירותי הפיזיותרפיה והריפוי בעיסוק הם המקצועות העיקריים, שמטפלים בילדים אלו. אך ההשערה שיימצאו למטפלים הנחיות טיפול ברורות, התבררה כלא נכונה [23]. הניסיון לבסס התערבויות טיפוליות הוביל לחוסר אחידות במאמרים המחקריים.
הסיבה לכך נעוצה בחוסר אחידות בהצגת ההתערבויות הטיפוליות, בהצבת המטרות שלהן ובביצוען. כמו כן נחקרו מטרות שונות בנוסחים שונים. בסופו של דבר בחלק גדול מאותם מחקרים קיימת רמת עדויות נמוכה עד נמוכה מאוד בכל הנוגע להתערבויות.
גם ההתערבויות שקשורות להליכה, שהיא אותה משימה, שהוגדרה פונקציונאלית והכרחית, ושיש סביבה מטרות טיפול מגוונות עם השקעת זמן טיפולי עצום, מתקשות לתת מענה ברור לגבי הדרך הטיפולית המתאימה.
ברוב המחקרים נמצא, שמטרות שהיו מכוונות פונקציה, נמצאו כיעילות [24-27].
מאמר אחד ויחיד, שמתבסס על מספר רב של מחקרים מציג 13 הנחיות לטיפול, שלטענת החוקרים מבוססות, כשההנחיה הראשונה היא, שהלקוח יבחר את המטרה, דבר שיוביל לשיפור הפונקציונלי ולשיתוף פעולה [28].
מאחר שמתברר, שיש קושי רב לייצר שפה אחידה בנוגע לפרשנות של התוצאות המחקריות, נראה, שיש צורך בהסתכלות מחודשת על מה שיש בקופסה עם חשיבה מחוץ לקופסה.
"שיקום זה צורה ודרך של חשיבה ולא דרך של עשייה" דבריו של פרופסור דרק וויד, רופא נוירולוגי שיקומי, שהיה גם עורך הביטאון "שיקום קליני" (Clinical Rehabilitation), הוא מסביר, ששירותי השיקום מתמקדים בניסיון לעזור לכל מטופל להשיג את מטרותיו ואת המחשבה, כיצד ניתן להתגבר על מכשולים בדרך.
החלטות טיפוליות אמורות להתבסס על עדויות מחקריות ככל האפשר, אך אינן מוכתבות על ידי העדויות. המומחיות של שירותי השיקום מונחת ביכולתה להשתמש בעדויות בצורה מושכלת [29].
אם כך, עם התובנה, שהשיקום זאת דרך חשיבה ניתן לענות על השאלות שהוצגו בתחילת המאמר.
הצורך בפיתוח חשיבה טיפולית בתוך הקונספט, שנקרא שיקום/ אפשור לילדים, נשען על הגדרת הערך העליון והחשוב כמטרה - השגת איכות חיים מותאמת לכל משפחה. זאת מתוך הבנה, שהאבחנה של הלקות והתוצאות שלה ילוו בצורה משתנה את הילד והמשפחה, לאורך מספר רב של שנים.
לכן, ההסתכלות על כך נדרשת להתבסס על המודל הביו-פסיכוסוציאלי. את האבחנה "שיתוק מוחין" לא ניתן לתקן, ואל ההתפתחות המוטורית/ הגופנית מצטרפים קשיים משניים נוספים (ללקות הראשונית) והם אלו שיהפכו להיות הדומיננטיים [30].
בהבנה, שאיכות החיים היא זאת, שצריכה לעמוד בראש מעייננו, יהיה צורך לבחון באופן תמידי את המטרות, ולשאול בציר הזמן, האם עונות על הרצוי. זאת חייבת להיות בקרה מתמשכת. כל ילד יפתח קשיים משניים שונים, הקשורים לחומרת הלקות שלו ולהתערבויות שקיבל. אותן ההתערבויות שייבחרו, הן אלו שיצטרכו לתת מענה בצורה מבוקרת ונמדדת.
הדרך הרצויה היא להיתמך בהתערבויות ובהנחיות מבוססות מחקר, אך במקרים בהם אין אפשרות להתבסס מחקרית, יש צורך להפעיל חשיבה ותבונה טיפולית על סמך ניסיון עצמאי ולתווך את הגישה והדרך הנבחרת יחד עם אופציות נוספות (יתרונות וחסרונות) להורה, וזאת על מנת שיוכל לקבל החלטה מושכלת משל עצמו.
חשוב להבין, שלהורה אין את הידע או ההבנה, מה אמור לכלול בתוכו השיקום, מהי מטרת השיקום, ולאיזה נקודה הוא יוביל את ילדו ומשפחתו. בנוסף, המושג "שיקום" ותהליך הקידום של ילדים עם שיתוק מוחין הוא עדיין בוסרי.
היא התפתחות, שעדיין לא התהוותה. המילים שהמטפלים יעשו בהן שימוש לא תמיד יהיו מוגדרות ובעלות פירוש אחיד, יחיד וברור, כמו גם השימוש במונחים מקצועיים בשיח המילולי עם ההורה ו/או הכתוב איתו.
שיקום אפקטיבי יתקיים כשהילד המטופל ומשפחתו ימוקמו במרכז, וכשחליפת הטיפול תותאם לצרכיו של הילד ולמידותיו. כך גם המעקב הרציף אחר שינויים, הקשורים להתערבויות הטיפולית, ושינוי המטרות במידת הצורך [31].
על מנת לאפשר שיקום, בו המטופל במרכז, כשהוא זה שמונחה כיצד להציב את המטרות של עצמו, אנשי המקצוע עצמם זקוקים לקבלת הדרכה והסבר על השינוי המהותי בחשיבה ובהסתכלות המקצועית. רוב אנשי המקצוע חושבים שהם פועלים כך, אבל בפועל, ממחקרים, שנעשו נמצא, שהמטופל לא באמת שותף לקביעת המטרות.
מטרת ההדרכה היא בהקניית אופן החשיבה וההבנה של המודל, ומשם תוכל להמשיך לדרך הליווי והטיפול. מקבלי השירות, הילד ומשפחתו, יצטרכו לדעת, שביכולתם להבין את המידע הרלוונטי ולבחור מבין האפשרויות העומדות בפניהם. עלינו, כאנשי המקצוע להעצים את ההורה, ולתת לו את המידע [32].
מסקנות והמלצות
לאור היעדר תמיכה מחקרית בהתערבויות המקובלות בילדים עם שיתוק מוחין, המסקנה העולה מעבודה זו היא, שיש צורך להפוך את ההורה למנהל מקרה של ילדו. יש לזכור, שרוב הילדים עם שיתוק מוחין מאובחנים עד סוף השנה הראשונה לחייהם, עובדה, שמציבה מציאות של התמודדות לאורך שנות חיים רבות, ושעלולה בטיפול לא מתאים ולא מנוהל להביא לפגיעה ולתוצאות מורכבות על הילד ועל משפחתו.
חשוב להכיר בעובדה, שהמשפחה תיפגש לאורך השנים במספר לא מבוטל של אנשי מקצוע מתחומים רבים ובמסגרות השונות. אנשי מקצוע, שלא תמיד יימצא קשר ביניהם, ורב הסיכויים שיהיו גם אנשי מקצוע מאותו התחום, שיתחלפו או שיעבדו במקביל.
להצלחת ההתערבות הכוללת נדרש ניהול.
נראה שמתבקש הצורך להוגנות מקצועית, שתפתח בפני ההורה את הידע, ושתיתן לו את הליווי וההכוונה להיות המנהל המרכזי, בתהליך המתמשך של השגת איכות חיים לילדו ולמשפחתו. משפחה, שתקבל ליווי כזה, תייצר לעצמה מסגרת ייחודית לה עם אופק, ששם דגש על איכות חיים.
קופסת השיקום, כמו קופסת הבנייה, תכיל את כל התוכניות והחומרים, הנדרשים לבנייה איכותית שתאפשר התפתחות אישית לאורך שנים.
מקורות
1. Roach, E. S. (2021). The Emperor Has No Clothes: Evidence-Based Medicine for Cerebral
Palsy. Pediatric Neurology, 118, 55-56.
2. Cooper, M. S., Fahey, M. C., & Mackay, M. T. (2022). Making waves: The changing tide of
cerebral palsy. Journal of Paediatrics and Child Health.
3. Baxter, P., Morris, C., Rosenbaum, P., Paneth, N., Leviton, A., Goldstein, M., ... & Brien, G.
O. (2007). The definition and classification of cerebral palsy. Dev Med Child Neurol,
49(s109), 1-44.
4. Rosenbaum, P. L., & Dan, B. (2020). The continuing evolution of" Cerebral Palsy". Annals
of physical and rehabilitation medicine, 63(5), 387-388.
5. Jette, A. M. (2020). Opening the black box of rehabilitation interventions. Physical
Therapy, 100(6), 883-884.
6. Oliver, M. (2016). Rewriting history: the case of the Disability Discrimination Act
1995. Disability & Society, 31(7), 966-968.
7. Sharp, A., & Herrman, D. (2021). Disability and physical therapy: a complicated
relationship, an uncertain path forward. Physical therapy, 101(7), pzab085.
8. Roush, S. E., & Sharby, N. (2011). Disability reconsidered: the paradox of physical
therapy Physical therapy, 91(12), 1715-1727.
9. Das, S. P., & Ganesh, G. S. (2019). Evidence-based approach to physical therapy in
cerebral palsy. Indian journal of orthopaedics, 53(1), 20-34.
10. Hadders-Algra, M. (2018). Early human motor development: From variation to the ability
to vary and adapt. Neuroscience & Biobehavioral Reviews, 90, 411-427.
11. Lima-Alvarez, C. D. D., Tudella, E., van der Kamp, J., & Savelsbergh, G. J. (2014). Early
development of head movements between birth and 4 months of age: a longitudinal
study. Journal of motor behavior, 46(6), 415-422.
12. Orth, D., Van der Kamp, J., Memmert, D., & Savelsbergh, G. J. (2017). Creative motor
actions as emerging from movement variability. Frontiers in psychology, 1903.
13. Adolph, K. E., & Robinson, S. R. (2015). Motor development
14. Hadders-Algra, M. (2010). Variation and variability: key words in human motor
development. Physical therapy, 90(12), 1823-1837.
15. MacWilliams, B. A., Prasad, S., Shuckra, A. L., & Schwartz, M. H. (2022). Causal factors
affecting gross motor function in children diagnosed with cerebral palsy. PloS one, 17(7),
e0270121.
16. Dunstan, D. W., Dogra, S., Carter, S. E., & Owen, N. (2021). Sit less and move more for
cardiovascular health: emerging insights and opportunities. Nature Reviews Cardiology,
1-12.
17. Inamdar, K., Molinini, R. M., Panibatla, S. T., Chow, J. C., & Dusing, S. C. (2021). Physical
therapy interventions to improve sitting ability in children with or at‐risk for cerebral
palsy: a systematic review and meta‐analysis. Developmental Medicine & Child
Neurology, 63(4), 396-406.
18. Whyte, J. (2014). Contributions of treatment theory and enablement theory to
rehabilitation research and practice. Archives of physical medicine and
rehabilitation, 95(1), S17-S23.
19. Baker, A., Niles, N., Kysh, L., & Sargent, B. Effect of Motor Intervention for Infants and
Toddlers With Cerebral Palsy: A Systematic Review and Meta-analysis. Pediatric Physical
Therapy, 10-1097.
20. Richmond, S. B., Fling, B. W., Lee, H., & Peterson, D. S. (2021). The assessment of center
of mass and center of pressure during quiet stance: current applications and future
directions. Journal of biomechanics, 123, 110485.
21. Zanca, J. M., Turkstra, L. S., Chen, C., Packel, A., Ferraro, M., Hart, T., ... & Dijkers, M. P.
(2019). Advancing rehabilitation practice through improved specification of
interventions. Archives of Physical Medicine and Rehabilitation, 100(1), 164-171.
22. Rehbein, I., Teske, V., Pagano, I., Cúneo, A., Pérez, M. E., & von Heideken, J. (2020).
Analysis of orthopedic surgical procedures in children with cerebral palsy. World Journal
of Orthopedics, 11(4), 222.
23. Damiano, D. L., Longo, E., de Campos, A. C., Forssberg, H., & Rauch, A. (2021). Systematic
review of clinical guidelines related to care of individuals with cerebral palsy as part of
the World Health Organization efforts to develop a global package of interventions for
rehabilitation. Archives of Physical Medicine and Rehabilitation, 102(9), 1764-1774.
24. Bailes, A. F., Greve, K., Long, J., Kurowski, B. G., Vargus-Adams, J., Aronow, B., &
Mitelpunkt, A. (2021). Describing the delivery of evidence-based physical therapy
intervention to individuals with cerebral palsy. Pediatric Physical Therapy, 33(2), 65-72.
25. Baker, A., Niles, N., Kysh, L., & Sargent, B. Effect of Motor Intervention for Infants and
Toddlers With Cerebral Palsy: A Systematic Review and Meta-analysis. Pediatric Physical
Therapy, 10-1097.
26. Das, S. P., & Ganesh, G. S. (2019). Evidence-based approach to physical therapy in
cerebral palsy. Indian journal of orthopaedics, 53(1), 20-34.
27. Rast, F. M., & Labruyère, R. (2020). ICF mobility and self‐care goals of children in
inpatient rehabilitation. Developmental Medicine & Child Neurology, 62(4), 483-488.
28. Jackman, M., Sakzewski, L., Morgan, C., Boyd, R. N., Brennan, S. E., Langdon, K., ... &
Novak, I. (2022). Interventions to improve physical function for children and young
people with cerebral palsy: international clinical practice guideline. Developmental
Medicine & Child Neurology, 64(5), 536-549.
29. Wade, D. T. (2022). Moving on. A farewell from the last Editor-in-Chief who says:
‘Rehabilitation is a way of thinking, not a way of doing’. Clinical Rehabilitation,
02692155221131248.
30. Handsfield, G. G., Williams, S., Khuu, S., Lichtwark, G., & Stott, N. S. (2022). Muscle
architecture, growth, and biological Remodelling in cerebral palsy: a narrative
review. BMC Musculoskeletal Disorders, 23(1), 1-17.
31. Wade, D. T. (2020). What is rehabilitation? An empirical investigation leading to an
evidence-based description. Clinical rehabilitation, 34(5), 571-583.
32. Crawford, L., Maxwell, J., Colquhoun, H., Kingsnorth, S., Fehlings, D., Zarshenas, S., ... &
Fayed, N. (2022). Facilitators and barriers to patient-centred goal-setting in
rehabilitation: A scoping review. Clinical Rehabilitation, 02692155221121006.
